Qué pasa cuando el COVID aumenta y las camas en la unidad de cuidados intensivos se terminan
El número de infectados sigue creciendo en Los Ángeles, pero la capacidad del principal nosocomio público del condado está siendo rebasada.

Enfermera con todo su equipo de protección personal en la habitación de un paciente con coronavirus. Crédito: Heidi de Marco/California Healthline | Cortesía
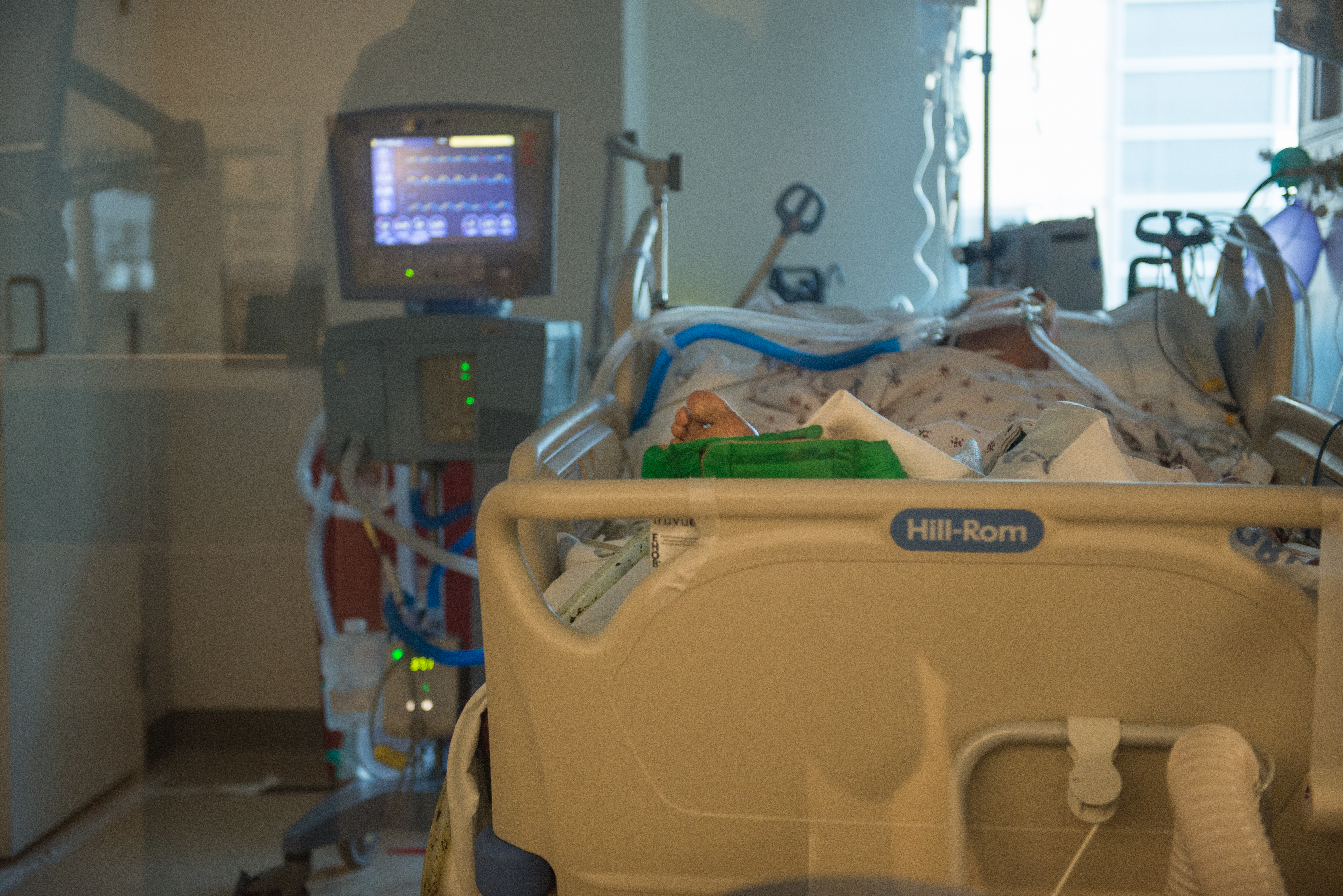
Se encontraba detrás de una mampara de cristal, fuertemente sedada, con vida gracias a una máquina que introducía oxígeno en sus pulmones, a través de un tubo pegado a su boca que llegaba hasta la parte posterior de su garganta. Hacía pocos días que la habían internado, y estaba empeorando con rapidez.
“Su sistema respiratorio y su sistema cardiovascular están fallando”, dijo el doctor Luis Huerta, especialista en cuidados críticos de la unidad de cuidados intensivos (UCI). Las probabilidades de supervivencia de la paciente, que no fue identificada por razones de privacidad, eran pocas, comentó Huerta.
La mujer, de 60 años, era uno de los 50 enfermos con COVID-19 que, la semana del 13 de diciembre, requirieron atención médica constante en las UCIs del Centro Médico del Condado de Los Angeles+USC (LAC+USC), un hospital público de 600 camas en el este de Los Angeles. La gran mayoría de estos pacientes padecía diabetes, obesidad o hipertensión.
Otros 100 pacientes de COVID, menos enfermos por el momento, se encontraban en otras secciones del hospital. Y los números crecían. Entre el sábado 12 y el miércoles 16, murieron ocho pacientes de COVID, el doble que en los cinco días anteriores.
La avalancha de pacientes de COVID en LAC+USC, en las últimas semanas, ha puesto una inmensa presión sobre la capacidad de la unidad y de su personal; sobre todo porque los pacientes que no son de COVID, como los que llegan con heridas de bala, sobredosis de drogas, ataques cardíacos y derrames cerebrovasculares, también necesitan cuidados intensivos.
No había más camas disponibles en la UCI, contó el doctor Brad Spellberg, jefe médico del hospital.
Escenas similares —salas abarrotadas, personal médico sobrecargado de trabajo, administradores presionados y familias en duelo— se ven en hospitales de todo el estado, y la nación.
En el día de Navidad no había camas de UCIs disponibles en los 11 condados de la región sur de California, ni en el Valle de San Joaquín.
El jueves 24, los funcionarios de salud del condado informaron que el número de nuevas muertes de COVID se había disparado por segundo día consecutivo más allá de sus niveles máximos anteriores durante toda la pandemia.

LAC+USC ha sufrido una pesada carga de COVID desde el comienzo de la pandemia, en parte porque sirve a una comunidad de bajos ingresos, predominantemente latina, que se ha visto muy afectada. Los latinos representan un 39% de la población de California, pero han sufrido el 56% de los casos de COVID del estado y el 48% de las muertes, según datos actualizados el 22 de diciembre.
Muchas personas que viven cerca del hospital realizan trabajos esenciales y “no pueden trabajar desde casa. Salen y se exponen porque tienen que ganarse la vida”, explicó Spellberg. “No viven en casas enormes donde puedan aislarse en una habitación”, añadió.
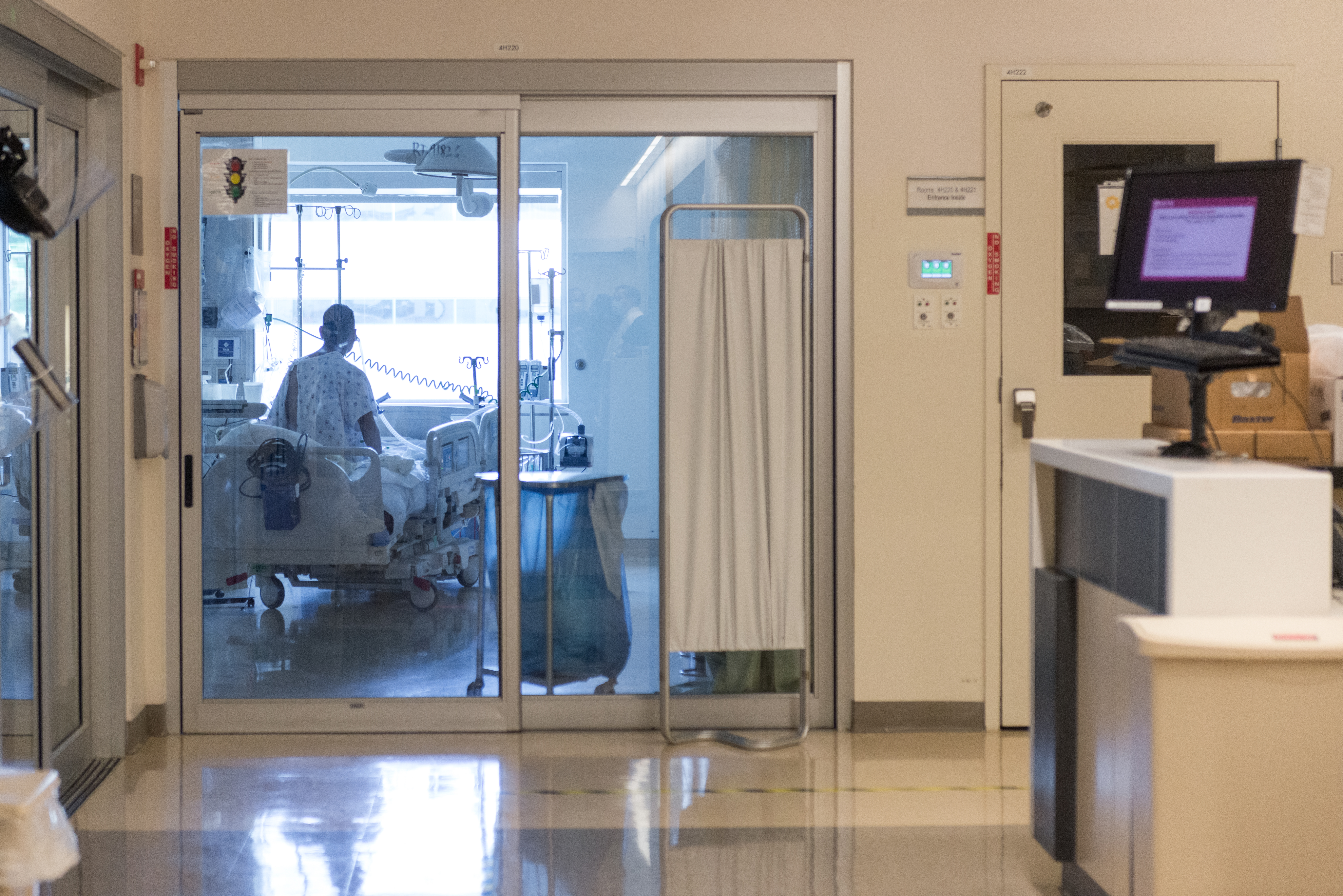
Los peores casos terminan en una cama, en medio de una maraña de tubos y bolsas, en salas de UCIs diseñadas para evitar que el aire y las partículas virales salgan hasta los pasillos.
Los más enfermos, como la mujer descrita anteriormente, necesitan máquinas para respirar. Se les alimenta a través de tubos nasales, sus vejigas drenan en bolsas de catéteres, mientras las vías intravenosas administran fluidos y medicamentos para aliviar el dolor, mantenerlos sedados y elevar su presión sanguínea al nivel necesario para vivir.
Para aliviar la presión en la UCI, el hospital acaba de abrir una nueva “unidad menor” para los pacientes que, a pesar de estar muy enfermos, pueden tratarse con un nivel de cuidado ligeramente inferior. Spellberg dijo que espera que la unidad pueda acomodar hasta 10 pacientes.
El personal del hospital revisa también los seguros de salud de los pacientes para ver si pueden ser transferidos a otros hospitales. “Pero en este momento, resulta casi imposible, porque todos se están llenando”, comentó Spellberg.
Hace cinco semanas, de los pacientes con COVID que llegaban a la sala de emergencias sólo un pequeño porcentaje mostraba síntomas graves de la enfermedad, lo que significaba un menor número de ingresos en el hospital y en la UCI que durante la oleada de julio. Eso ayudaba a mantener a raya la enfermedad, dijo Spellberg.
Pero ya no.
“En los últimos 10 días, tengo la clara impresión de que las cosas han empeorado de nuevo, y por eso nuestra UCI se ha llenado tan rápidamente”, dijo Spellberg el 14 de diciembre.
El número total de pacientes ingresados con COVID en el hospital, y el número en sus UCIs, están ahora muy por encima del pico de julio, y ambos son casi seis veces más altos que a finales de octubre. “Es a lo peor que hemos visto”, dijo Spellberg. Y añadió que la cosa empeorará en las próximas semanas si la gente viaja y se reúne con sus familias en Navidad y Año Nuevo, como lo hicieron para el Día de Acción de Gracias.
“Piensa en Nueva York en abril. O Italia en marzo”, señaló Spellberg. “Así de feas se podrían poner las cosas”.
Y ya están bastante mal. Los enfermeros y otros miembros del personal médico están agotados por largos meses con pacientes que requieren un cuidado muy laborioso. Y el trabajo es cada vez más intenso, explicó Lea Salinas, directora de enfermería en una de las secciones de la UCI del hospital. Para evitar la falta de personal, les ha pedido a sus enfermeros que trabajen horas extra.
Normalmente, a los enfermeros de la UCI se les asignan dos pacientes por turno. Pero un paciente grave con COVID puede ocupar prácticamente todo el turno, incluso con la ayuda de otros enfermeros. Jonathan Magdaleno, uno de los enfermeros de la UCI, explicó que un paciente grave puede requerir 10 horas de atención, durante un turno de 12 horas.
Incluso en el mejor de los casos, dijo, normalmente tienes que entrar en la habitación de un paciente cada 30 minutos, porque las bolsas que administran medicamentos y líquidos se vacían a ritmos diferentes. Cada vez que los enfermeros u otros proveedores de cuidados entran en la habitación de un paciente, deben ponerse un incómodo equipo de protección y luego se lo tienen que quitar al salir.
Una de las tareas más delicadas y difíciles es una maniobra conocida como “pronación”, en la que se gira al paciente con problemas respiratorios agudos sobre su vientre para mejorar así la función pulmonar. Salinas dijo que esto puede tomar media hora y requerir hasta seis enfermeros y un terapeuta respiratorio, porque los tubos y cables tienen que ser desconectados y luego reconectados, sin mencionar los riesgos que implica mover a una persona extremadamente frágil. Y deben hacerlo dos veces, porque hay que volver a girar a cada paciente al final del día.
Para algunos, trabajar en la sala de COVID en el LAC+USC es muy personal. Es el caso de Magdaleno, un enfermero hispanohablante que nació en la Ciudad de México. “Crecí en esta comunidad”, dijo. “Y aunque no quieras, ves a tus padres, a tus abuelos, a tu madre en estos pacientes, porque hablan el mismo idioma”.
Magdaleno piensa pasar la Navidad sólo con los miembros de su hogar y nos pide que hagamos lo mismo. “Si pierdes a algún miembro de tu familia, entonces ¿cuál es el propósito de la Navidad [o Año Nuevo]?” preguntó. “¿Vale la pena ir al centro comercial ahora mismo? ¿Vale la pena incluso comprar un regalo para alguien que probablemente va a morir?”.
Que la hora más oscura de la pandemia llegue precisamente en el momento en que empiezan a llegar las vacunas contra COVID es especialmente desgarrador, apuntó el doctor Paul Holtom, epidemiólogo jefe de LAC+USC.
“La trágica ironía es que la luz está al final del túnel”, dijo. “La vacuna se está distribuyendo mientras hablamos, y las personas sólo tienen que seguir vivas hasta que puedan recibir la vacuna”.
Artículo realizado por Kaiser Headline News.




